
栄養相談の流れ
入院時や外来、透析センターでの個別指導
-

-
主治医のオーダー
糖尿病や高血圧症などの慢性疾患をお持ちの方はもちろん、外科手術を受けられた方や、がん患者さん、嚥下障害や摂食障害、小児のアレルギーをお持ちの方を対象に、食事療法が必要な場合は主治医が栄養指導をオーダーします。
-

-
食生活状況の聞き取り
患者さんの治療状況や検査結果を踏まえて、食事内容の詳細をお聞きします。患者さん本人だけではなく、患者さんの生活に深く関わってるご家族さんに同席していただくこともあります。
-

-
方針検討、献立作成
患者さん一人ひとりの生活スタイル(仕事や運動など)に合わせて、食材や調理の相談にあたります。1回の指導は30分程度で、外来受診日に合わせて予約可能です。お時間のない方には、病院が開院している土曜日にも実施しています。
-

-
継続指導
必要な方には栄養相談を継続的に受けていただく場合もあります。継続指導では、改善点の評価や患者さん自身がやる気を出しモチベーションを維持できるよう管理栄養士がサポートします。
入院時や外来、透析センターでの個別指導
教室参加希望の方は主治医にお声をおかけください。
栄養指導って何?
一人ひとりの病気の状態や体質、普段の食事の内容、ライフスタイルなどを聞き取り、最適な食事・献立を提案します。さらに、食べ方のコツや調理方法などを提案することもあります。
主な対象は、糖尿病・脂質異常症・心臓病・腎臓病・肝臓病・膵臓病・嚥下障害・呼吸器疾患・先天性代謝異常症・アレルギーなどの病気になられた方ですが、
消化器系の手術を受けた方のイレウス予防や便性コントロール、低栄養予防を目的とした指導も行っています。
部長ごあいさつ
一方、病気のために食べられない患者さんには、栄養サポートチームが主治医に適切な点滴や栄養剤を提案し、栄養管理を行って治療を支援しています。
栄養が摂れないとやせ細って筋肉が落ち、動けなくなるばかりか治療も続けられません。栄養はすべての治療の土台。「適切な栄養なくして、適切な治療はできない」と考えています。
栄養を通じて患者さんに貢献できれば幸いです。

栄養管理部部長
肝胆膵外科教授
北出 浩章先生
入院患者さんへの取り組み
私たちは、退屈になりがちな入院生活を少しでも彩りある時間にしていただけるよう、「安全・安心でおいしい食事」を提供するため、新鮮な食材の吟味に始まり調理時間や温度管理に努めております。
また、普通食の方には月曜日から土曜日に選択メニューを実施しており、昼食と夕食のメインを2種類から選んでいただきます。
医師が治療の一環として食事療法が必要と判断した患者さんには、「治療食」の提供を行っています。
例えば血糖コントロールが必要な方の食事や、腎機能が低下している方の食事、コレステロールや中性脂肪が高いの方の食事など、個別に対応しています。
卵や乳製品などのアレルギーのある方には除去食を、嚥下や咀嚼に問題のある方には切り方やとろみをつけて粘度を調整した食事を提供しています。
嚥下調整食は言語聴覚士の協力のもと日々改善に取り組んでいます。
さらに、化学療法等で食欲が落ちている患者さんには喉のとおりの良いとろろそばや、大阪人のソウルフードの「粉もん≒お好み焼きやたこ焼き」といったメニューを提供している他、無事に出産を終えられた方にはお祝膳もご用意し、メインのお料理は魚料理と肉料理から選んでいただきます。
これらに加え、年間10回以上の行事食を提供しています。昨年のクリスマスにはチキンやティラミスのケーキを手作りしました。
節分には巻き寿司を巻いたり、ひな祭りにはちらし寿司やひなあられを提供するなど、入院中のささやかな楽しみになっていただければとの思いを込めて献立作成や調理をしています!

NSTの活動
NST(Nutrition Support Term)とは、経口摂取が十分にできない場合において、主に静脈栄養・経腸栄養(点滴や栄養剤)を駆使した栄養管理を多職種で実施・支援するチーム医療です。
構成メンバーは医師、看護師、管理栄養士、薬剤師、言語聴覚士、臨床検査技師、事務など。栄養管理部では経口摂取可能なときは栄養指導を、輸液・経腸栄養が必要なときはNSTとして介入し、すべての入院/外来患者さんの栄養管理を行っています。

当チームは「根拠に基づいた質の高い栄養管理を行うことで患者さんに貢献する」ことを目標に掲げNST回診、勉強会の実施、NST専門療法士修練の受け入れ、学会活動を行っています。
特にNST回診には力を入れています。回診時には栄養内容の確認/病態に応じたきめ細かい栄養療法の提言/栄養投与経路の選択/栄養に伴う合併症対策など栄養に関するあらゆる問題に対処し、患者さんの早期退院・社会復帰のお手伝いをしています。
活動内容は下記のとおりです。
・栄養評価
・栄養内容の確認
・栄養管理方法の指導・提言
・栄養管理に伴う合併症の予防・早期発見・治療
・栄養に関する教育
・NST専門療法士研修生の受け入れ・研修の実施
・学会活動
当院NSTの特徴はNST主導型の積極的な栄養管理を提案しているところです。
多くの病院では主治医が依頼する形でNST回診が行われていますが、当院では経口摂取で十分な栄養がとれない患者さんすべてを回診の対象としているため、漏れがありません。
また、レベルの高い栄養管理を行うために積極的に学術集会に参加しています。

ご存じですか?2019
高血圧症ガイドラインが改訂されました

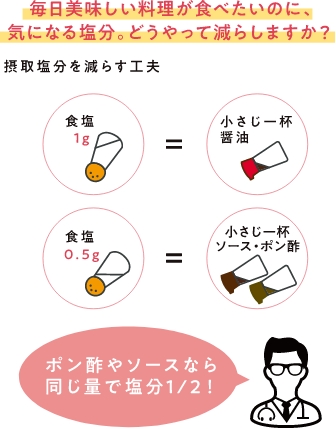
ほうれん草などのお浸しには胡麻やかつお節、もみのりなどと和えると風味がよくなり醤油の量も減りますよ。
醤油差しにも工夫が、1滴2滴と出るものやスプレータイプのものあります。ついついかけすぎていると思う方は百円ショップをチェック!

最近話題
「サルコペニア・フレイル」
サルコペニアとは、年を経るにつれて全身の筋肉(ギリシャ語「sarx」サルコ)量が減少(ギリシャ語「penia」ぺニア)し、筋力や運動機能の低下が進行する状態のこと。
症状が進むと「立つ・座る・歩く・ものを持ち上げる」など日常生活にも支障をきたし、最悪死に至るとっても怖い状態です。
また、フレイルとは日本老年医学会が提唱している概念で、「高齢者の筋力や活動が低下している状態(虚弱)」をいいます。
これは筋肉や運動といった“身体的機能”の低下だけでなく、空間や物体、時間の概念を認識する“精神・心理的機能”、さらに他人と交流して社会的なつながりを保つ“社会的機能”の低下も含み、対策が急務となっています。
そんなサルコペニア・フレイルを予防・改善する取り組みのひとつとして食事があげられます。
一般的に高齢者は食事の量が減ってしまう方が多いようです。また、歯が悪くなると入れ歯では食べにくい肉料理を敬遠するようになったり、作るのが面倒だったりと、副食(たんぱく質)の摂取量が減る傾向も見られます。
その結果、筋肉が増えるどころか減少してしまい、行動力が低下。
外出が億劫になって遠方の家族や友人知人との交流が少なくなり、会話しないことから認知機能が低下してうつのような状態になり、外出しないために筋肉がさらに減り…と、『フレイルサイクル』に入ってしまうのです。
それだけに、高齢になればなるほど意識的にタンパク質を食べることがオススメなのです。
ただし、腎機能が低下している等の理由でタンパク質をとり過ぎてはいけない場合もあります。主治医や管理栄養士にご相談ください。